血圧
| 血圧 | |
|---|---|
| 医学的診断 | |
 血圧計で血圧を測定している。 | |
| MeSH | D001795 |
| MedlinePlus | 007490 |
| LOINC | 35094-2 |
血圧(けつあつ、英: blood pressure、略称:BP)とは、循環血液の血管壁に対する圧力のことである。この圧力のほとんどは、心臓が循環系を通して血液を送り出すことに起因する。特に断りなく使用される場合、「血圧」という用語は、最も一般的に測定される上腕動脈の圧力を指す。血圧は通常、収縮期血圧(1心拍中の最高血圧)が前、拡張期血圧(2心拍間の最低血圧)が後に表記される[1]。正式でない通称として、それぞれ最高血圧(又は「上の血圧」)、最低血圧(又は「下の血圧」)とも呼ばれる[2]。単位は周囲の大気圧に対する圧力差のミリメートル水銀柱(mmHg)、またはキロパスカル(kPa)で表される。収縮期圧と拡張期圧の差は脈圧として知られ[3]、心周期の平均圧は平均動脈圧として知られる[4]。
平均動脈圧は電気回路のオームの法則に類似した以下の式に従う[5]。
血圧は、呼吸数、心拍数、酸素飽和度[注釈 1]、体温とともに、医療従事者が患者の健康状態を評価する際に使用するバイタルサインの1つである[7]。成人の正常な安静時血圧は、収縮期血圧が約120ミリメートル水銀柱(16kPa)、拡張期血圧が約80ミリメートル水銀柱(11kPa)であり、「120/80mmHg」と表記される。世界的に見ると、年齢で調整した平均血圧は、1975年以来現在に至るまでほぼ同じで、男性で約127/79mmHg、女性で約122/77mmHgであるが、これらの平均データからは、地域によって大きく異なる傾向は分からない[8]。
血圧は一般的には動脈の血圧を意味するが、循環器系の全ての内腔には圧力が存在し、その場所に応じて、肺動脈圧、肺静脈圧、中心静脈圧、左室圧、右室圧などと命名されている。動脈圧は肺動脈圧よりも高く、静脈の圧はこれらの圧よりも低い。
血圧の一般的な測定方法は、上腕にカフを巻き付け、血流の振動によって引き起こされるカフ圧の振動を器械で検知する自動血圧計によるものであるが、カフによる圧迫で上腕動脈の血流音の消失を聴診する、旧来の聴診法も行われている。また、動脈にカテーテルを留置して血圧を直接測定する方法もあり、手術室や集中治療室で用いられている。
血圧は、心拍出量、体血管抵抗、血液量、および動脈硬化の影響を受け[9]、患者の状況、感情状態、活動、および相対的な健康状態または疾患状態によって変化する。短期的には、血圧は圧受容器によって調節され、圧受容器は脳を介して神経系と内分泌系に影響を及ぼすように作用する。
血圧が低すぎる状態を低血圧(hypotension)、常に高すぎる状態を高血圧(hypertension)、正常ならば正常血圧(normotension)という[10]。高血圧症および低血圧症には多くの原因があり、突然発症する場合もあれば、長期間持続する場合もある。慢性の高血圧は、脳卒中、心臓病、腎不全など多くの疾患の危険因子である。低血圧はショックや心不全などの症状があれば医学的な介入を必要とする。
正常値、異常値
[編集]基準値
[編集]血圧の基準値は学会によって若干異なる。また、学会の診療ガイドライン改訂に伴って基準値が変更されることもある。
| 分類 | 収縮期血圧、mmHg | かつ/または | 拡張期血圧、mmHg | ||
|---|---|---|---|---|---|
| 測定方法 | 外来 | 24時間自由行動下血圧 | 外来 | 24時間自由行動下血圧 | |
| 低血圧[11] | <110 | <100 | または | <70 | <60 |
| アメリカ心臓病学会(ACC)/アメリカ心臓協会(AHA) (2017)[12] | |||||
| 正常 | <120 | <115 | かつ | <80 | <75 |
| 高値 | 120–129 | 115–124 | かつ | <80 | <75 |
| 高血圧、ステージ1 | 130–139 | 125–129 | または | 80–89 | 75–79 |
| 高血圧、ステージ2 | ≥140 | ≥130 | または | ≥90 | ≥80 |
| ヨーロッパ高血圧学会(ESH)(2023)[13] | |||||
| 最適 | <120 | N/A | かつ | <80 | N/A |
| 正常 | 120–129 | N/A | かつ/または | 80–84 | N/A |
| 正常高値血圧 | 130–139 | N/A | かつ/または | 85–89 | N/A |
| 高血圧、グレード1 | 140–159 | ≥130 | かつ/または | 90–99 | ≥80 |
| 高血圧、グレード2 | 160–179 | N/A | かつ/または | 100–109 | N/A |
| 高血圧、グレード3 | ≥180 | N/A | かつ/または | ≥110 | N/A |
| 日本高血圧学会(2019)[14] | |||||
| 正常 | <120 | <115 | かつ | <80 | <75 |
| 正常高値 | 120–129 | 115-124 | かつ | <80 | <75 |
| 高値 | 130–139 | 125-134 | かつ/または | 80-89 | 75-84 |
| Ⅰ度高血圧 | 140–159 | 135-144 | かつ/または | 90-99 | 85-89 |
| Ⅱ度高血圧 | 160–179 | 145-159 | かつ/または | 100-109 | 90-99 |
| Ⅲ度高血圧 | ≥180 | ≥160 | かつ/または | ≥110 | ≥100 |
| (孤立性)収縮期高血圧 | ≥140 | ≥135 | かつ | <90 | <85 |
*N/A: 該当なし
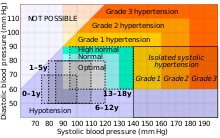
心血管系疾患のリスクは115/75mmHgを超えると漸増するが[15]、これ以下ではエビデンスが限られている[16]。
高血圧、特に高齢者の血圧を低下させる薬剤を使用する際に目標とすべき最適な血圧レベルについては、現在も医学的な議論が続いている[17]。
血圧は通常は24時間の概日リズムを示し[18]、早朝と夕方に最高値を示し、夜間に最低値を示す[19][20]。夜間の血圧の正常な低下が無くなることは、将来の心血管疾患のリスクと関連しており、夜間の血圧が昼間の血圧よりも心血管イベントの強力な予測因子であるというエビデンスがある[21]。血圧はより長い期間(数ヵ月から数年)にわたって変動し、この変動から有害な転帰を予測できる[22]。 血圧はまた、温度、騒音、感情的ストレス、食物または液体の摂取、食事因子、身体活動、姿勢の変化(立ち上がりなど)、医薬品、および疾患にも反応して変化する[23]。血圧の変動性と自由行動下血圧のより優れた予測値により、英国国立医療技術評価機構(NICE)などの一部の当局は、高血圧の診断に望ましい方法として自由行動下血圧の使用を推奨している[24]。

年齢や性別など、他のさまざまな要因もヒトの血圧に影響を与える。左腕と右腕の血圧測定値は同じとは限らないが、その差が10mmHg未満ならば生理的な範囲内である[25]。末梢動脈疾患、閉塞性動脈疾患、大動脈解離などでは、10mmHgを超える一貫した差があり、追加検査が必要な場合もある[26][27][28][29]。
低血圧の診断基準は認められていないが、90/60未満の血圧は一般的に低血圧とみなされる[30]。臨床では、実際に血圧が低すぎると多くの医師が判断するのは、低血圧による症状が現れている場合だけである[31]。
血圧と年齢の関係
[編集]胎児の血圧
[編集]胎児の心血管系の発生は胎生3週末から4週目のはじめに始まり、8週目以降に胎児の心血管系はガス交換(酸素と二酸化炭素の交換)の役割を果たすようになる[32]。妊娠全経過を通じて、母体は胎盤を通じて胎児に栄養や酸素を送り、老廃物や二酸化炭素を受け取っている[33]。胎児大動脈の血圧は、妊娠20週で約30mmHgであり、妊娠40週で約45mmHgまで上昇する[34]。
- 収縮期 65–95 mmHg
- 拡張期 30–60 mmHg
小児
[編集]| Stage | 年齢 | 収縮期血圧
mmHg |
拡張期血圧
mmHg |
|---|---|---|---|
| 乳児 | 0–12 ヶ月 | 75–100 | 50–70 |
| 幼児 | 1–5 才 | 80–110 | 50–80 |
| 学童 | 6–12 才 | 85–120 | 50–80 |
| 思春期 | 13–18 才 | 95–140 | 60–90 |
小児の血圧の正常範囲は成人よりも低く、身長によって異なる[37]。各国の小児の血圧の分布に基づいて、それぞれの国の小児の血圧の基準値が作成されている[38]。
加齢の影響
[編集]ほとんどの社会の成人では、収縮期血圧は成人期早期以降、少なくとも70歳まで上昇する傾向がある[39][40]。拡張期血圧も同時に上昇し始める傾向があるが、中年期、約55歳で、より早く低下し始める[40]。平均血圧は成人期早期から上昇し、中年期でプラトーとなるが、脈圧は40歳以降にかなり顕著に上昇する。その結果、多くの高齢者では、収縮期血圧が成人の正常範囲を超えることが多く[40]、拡張期血圧が正常範囲であれば、これは収縮期高血圧と呼ばれる。加齢に伴う脈圧の上昇は、動脈硬化の進行に起因するものである[41]。加齢に伴う血圧の上昇は健康的なものとは考えられておらず、孤立した未開の地域社会では観察されないこともある[42]。
測定
[編集]

最も一般的な自動血圧測定技術は、オシロメトリック法、すなわち血流の振動によって引き起こされる血圧計のカフ圧の振動検知に基づくものである[43]。1981年以来、完全自動のオシロメトリック測定が可能になった[44]。この原理は最近、スマートフォンでの血圧測定に使用されている[45]。
従来、医療従事者は、心臓に近い、すなわち上腕の動脈を、血圧計(アネロイド式または水銀管式)を用いて圧迫する際の音を聴診器を通して聴き取ることにより、非侵襲的に血圧を測定していた[46]。この聴診法による血圧測定は、一般に、臨床における非侵襲的血圧測定の精度のゴールドスタンダードであるとまだ考えられている[47]。しかし、半自動化された方法が一般的になってきたのは、主に潜在的な水銀毒性に対する懸念が原因であるが[48]、コスト、使いやすさ、自由行動下血圧(ambulatory blood pressure)または家庭血圧測定への適用可能性もこの傾向に影響を与えている[49]。水銀管血圧計に代わる初期の自動化された血圧計は、しばしば著しく不正確であったが、国際基準で認証された最新の装置は、2つの標準化された測定方法間の平均差は5mmHg以下、標準偏差は8mmHg以下である[49]。これらの半自動化された方法のほとんどは、オシロメトリー(装置のカフ内の圧力変換器により、心拍による各脈拍量の変化に伴うカフ内圧の小さな振動を測定する)を使用して血圧を測定する[50]。
測定するために動脈内にカテーテルを留置する侵襲的な血圧測定法もあるが[51]、通常は手術室や集中治療室で用いられる[51]。
現在、動脈壁を貫通せず、患者の身体に圧力をかけずに血圧を測定する新しい方法が研究されている[52]。いわゆるカフレス測定と呼ばれるこれらの方法は、より快適で受け入れやすい血圧モニターへの扉を開くものである。一例として、光学センサのみを使用する手首のカフレス血圧モニタがある[53]。
米国における診察室での血圧測定における一般的な問題の1つは、末端数字傾向(terminal digit preference)である。ある研究によると、記録された測定の約40%がゼロで終わっていたのに対し、「バイアスがなければ、測定の10~20%がゼロで終わると予想される」[54]。したがって、この問題に対処することは、血圧測定の精度を向上させるための重要な問題である。
血管による血圧の違い
[編集]静脈の血圧
[編集]| 部位 | 正常 範囲 単位 (mmHg)[55] | |
|---|---|---|
| 中心静脈圧 | 3–8 | |
| 右室圧 | 収縮期 | 15–30 |
| 拡張期 | 3–8 | |
| 肺動脈圧 | 収縮期 | 15–30 |
| 拡張期 | 4–12 | |
| 肺静脈/ |
2–15 | |
| 左室圧 | 収縮期 | 100–140 |
| 拡張期 | 3–12 | |
血圧は一般に体循環における動脈圧を指す。静脈系や肺循環の圧力の測定は集中治療医学において重要な役割を果たしているが、カテーテルを用いた侵襲的な圧力測定が必要である[56]。
静脈圧とは、静脈または心臓の右心房内の圧のことである。動脈圧よりはるかに低く、一般的な値は右心房で5mmHg、左心房では8mmHgである。
静脈圧の種類には以下のものがある。
- 中心静脈圧は、右室拡張末期容積の主要な決定因子である右房圧の良い近似値である[57]ものの、例外もある[58]。
- 頸静脈圧(jugular venous pressure: JVP)は、間接的に観察される静脈系の圧力である。これは、幾つかの心疾患および肺疾患の鑑別に有用である。
- 門脈圧は、門脈の血圧である。通常は5~10mmHgである[59]。
肺動脈圧
[編集]通常、肺動脈の圧力は安静時で約15mmHgである[60]。肺動脈の圧力を実測するには肺動脈カテーテル(別名スワン・ガンツカテーテル)と呼ばれる長いカテーテルを、静脈から右心室を経由して肺動脈にまで入れねばならない[61]。
肺の毛細血管内の血圧が上昇すると肺高血圧症を引き起こし、その圧力が20mmHg以上になると間質性浮腫に、25mmHg以上になると肺水腫に至る[62]。
大動脈圧
[編集]大動脈圧は大動脈中心血圧または中心血圧とも呼ばれ、大動脈の付け根の血圧である。大動脈圧の上昇は、末梢血圧(上腕動脈を通じて測定するなど)よりも、心血管イベントと死亡率の両方、および心臓の構造的変化のより正確な予測因子であることが判明している[63][64]。 従来、大動脈圧を測定するには侵襲的な手技が必要であったが、現在では、大きな誤差を生じることなく間接的に測定できる非侵襲的な方法がある[65][66]。
ある研究者は、医師は、臨床判断の指針として末梢血圧ではなく大動脈圧を使用し始めるべきであると主張している[67][64]。降圧薬が末梢血圧に及ぼす影響は、大動脈圧中枢に及ぼす影響とは大きく異なることが多い[68]。
平均体循環充満圧
[編集]心臓が停止すると血圧は低下するが、ゼロにはならない。心臓の拍動が停止し、血液が循環全体に再分配された後に測定される残りの圧力は、平均体循環充満圧と呼ばれる[69]。典型的には心臓の近くで7mmHg以下である[69]。
生理学
[編集]

循環中の血圧は、主に心臓のポンプ作用によるものである[70]が、血圧はまた、脳からの神経調節(高血圧と脳を参照)および腎臓からの浸透圧調節によっても調節される。平均血圧の差は、循環血液の流れを促進する。平均血流速度は、血圧と血管が示す流れに対する抵抗の両方に依存する。静水圧効果がない場合(例えば起立状態)、平均血圧は、循環血液がエネルギーの粘性損失により動脈および毛細血管を通って心臓から遠ざかるにつれて低下する。平均血圧は循環系全体にわたって低下するが、低下の大部分は小動脈と細動脈に沿って起こる[71]。脈動性も動脈循環の細い部分で低下するが、毛細血管では脈動性の伝達が観察される[72]。

重力は静水圧(例えば、起立時)を介して血圧に影響し、静脈の弁、呼吸、骨格筋の収縮によるポンプ作用も、特に静脈の血圧に影響する[70]。
血行動態
[編集]全身性動脈圧の血行動態を単純に考えると、平均動脈圧(MAP)と脈圧が中心となる。血圧に及ぼすほとんどの影響は、心拍出量[73]、体血管抵抗、または動脈スティッフネス(動脈コンプライアンスの逆数)への影響という観点から理解することができる。心拍出量は一回拍出量と心拍数の積である。一回拍出量は、
1)拡張末期容積またはフランク・スターリング機構を介して作用する心室の充満圧-これは血液量に影響される
2)心収縮力
3)後負荷(循環によってもたらされる血流に対するインピーダンス)
に影響される[74]。短期的には、血液量が多いほど心拍出量は多くなる。このことは、食塩の多量摂取と血圧上昇の関係を説明するものとして提唱されている。しかし、食塩の多量摂取に対する反応は個人差があり、自律神経系の反応とレニン-アンジオテンシン系に大きく依存する[75][76][77]。血漿浸透圧も重要かもしれない[78]。長期的には、容積と血圧の関係はより複雑である[79]。簡単に言えば、体血管抵抗は、主に小動脈と細動脈の口径によって決定される。血管に起因する抵抗は、ハーゲン・ポアズイユの式(抵抗∝1/半径4)で記述されるように、その半径に依存する。したがって、半径が小さいほど抵抗は大きくなる。抵抗に影響する他の物理的因子には、血管の長さ(血管が長いほど抵抗は大きくなる)、血液の粘度(粘度が高いほど抵抗は大きくなる)[80]、血管の数、特に細動脈の数と毛細血管の数がある。重度の動脈狭窄が存在すると、流れに対する抵抗が増大するが、この抵抗の増大は、下流の流れを大きく減少させることはあっても、全身血管抵抗に対する寄与は小さいため、体血圧を上昇させることはほとんどない[81]。血管収縮薬と呼ばれる物質は、血管の口径を減少させ、それによって血圧を上昇させる。血管拡張薬(ニトログリセリンなど)は血管の口径を広げ、動脈圧を低下させる。血管収縮薬、血管拡張薬は血管作動薬と総称される。長期的には、リモデリングと呼ばれる過程も小血管の口径を変化させ、血管作動薬に対する抵抗性および反応性に影響を及ぼす。[82][83]。毛細血管希薄化と呼ばれる毛細血管密度の低下も、状況によっては抵抗性の増加に寄与することがある[84]。
実際には、各個人の自律神経系および血圧を調節する他のシステム(特に腎臓[85])は、これらすべての因子に反応し、調節するため、上記の問題は重要ではあるものの、これらの因子が単独で作用することはまれであり、特定の個人の実際の動脈圧の反応は、短期的にも長期的にも大きく変動する可能性がある。
脈圧
[編集]
脈圧は、測定された収縮期圧と拡張期圧の差である[86]。
脈圧は心拍出量、すなわち心拍の拍動の産物である。脈圧の大きさは、通常、心臓の一回拍出量、動脈系のコンプライアンス(拡張能力)-主に大動脈と太い弾性動脈に起因する-、および動脈樹の流れに対する抗力の相互作用に起因する[86]。
脈圧の臨床的意義
[編集]健康な脈圧は約40mmHgである[3]。脈圧が常に60mmHg以上である場合は疾患と関連している可能性が高く、脈圧が50mmHg以上である場合は心血管疾患だけでなく、眼疾患や腎疾患などの他の合併症のリスクが高くなる[87]。脈圧は、収縮期の25%未満であれば低値とみなされる(例えば、収縮期血圧が120mmHgの場合、30mmHgは120の25%であるため、30mmHg未満であれば低値とみなされる)[88]。
脈圧が非常に低い場合は、うっ血性心不全などの疾患の症状である可能性がある[87]。 脈圧の上昇は、特に高齢者集団において、収縮期血圧、拡張期血圧、平均動脈圧よりも強い、心血管イベントの独立した予測因子であることが判明している[87][89]。このリスク上昇は男女ともに存在し、他の心血管危険因子が存在しない場合でも存在する。また、収縮期血圧が安定したまま拡張期血圧が経時的に低下する場合にも、リスクの増加がみられる[90][91]。
2000年のメタアナリシスでは、脈圧が10mmHg上昇すると心血管系死亡リスクが20%上昇し、すべての冠動脈エンドポイントのリスクが13%上昇することが示された。この研究の著者らは、収縮期血圧が高いほど心血管エンドポイントのリスクは増加するが、収縮期血圧がどのような値であっても、主要な心血管エンドポイントのリスクは拡張期血圧が低いほど減少するのではなく、むしろ増加することも指摘している。このことは、収縮期血圧を低下させることなく拡張期血圧を低下させる(したがって、脈圧を低下させる)介入は、実際には逆効果になる可能性があることを示唆している[92]。現在、脈圧を低下させる薬剤として承認されているものはないが、降圧薬の中には脈圧をわずかに低下させるものがある一方で、血圧全体を低下させる薬剤が実際には脈圧を上昇させるという逆効果をもたらす場合もある[93]。
敗血症患者では、血行動態 の悪化の程度に応じて、脈圧が拡大することもあれば縮小することもある。敗血症患者の脈圧が70mmHgを超えると、生存の可能性が高まり、輸液反応性がより良好になることと相関している[94][95]。
平均動脈圧
[編集]平均動脈圧(MAP)は、一心周期の血圧の平均であり、心拍出量(CO)、体血管抵抗(SVR)、および中心静脈圧(CVP)によって下式で表される[4][96][97]。
実際にはCVPは低値で上式への寄与は小さく、一般的には無視される。
MAPは収縮期圧の測定値 と拡張期圧の測定値 から下式で推定されることが多い[97]。
k = 0.333であるが、他の値も提唱されている[98][99]。
血圧の調節
[編集]動脈圧の内因性恒常性調節は完全には解明されていないが、以下のような動脈圧調節機構がよく知られている。
- 圧受容器反射:圧受容器が動脈圧の変化を動脈壁の伸張として感知する[100]。最も重要な動脈圧受容器は、左右の頸動脈洞と大動脈弓にある[100]。これらの圧受容器は最終的に脳幹の延髄、特に吻側延髄腹外側野(rostral ventrolateral medulla: RVLM)に信号を送る。髄質は自律神経系を介して、心臓の収縮力と速度、および全身の血管抵抗を変化させることにより、平均動脈圧を調節する[100]。 圧受容器の最も重要な役割は動脈圧の急激な低下に応答することである[100]。 たとえば、人が突然立ち上がったときや、出血の際に、自律神経の活動を変化させ、血管を収縮させ、 脈拍を増加させ、心筋収縮力を増大させる[100]。結果として低下した血圧の回復につながる[100]。
- 低圧受容器領域の圧受容器は、心房、心室、および肺血管系内にある[101]。この受容器は自律神経系に体内の血液量を知らせる機能を持つ[101]。血液量が減少した状態では、循環器系と腎臓の変化により、腎臓内の塩分と水分の吸収が増加し、塩分と水の経口摂取量が増加し、より遅く、長期的な平均血圧の変化が起こる[101]。
- レニン・アンジオテンシン系(RAS):このシステムは一般に、動脈圧を長期的に調整することで知られている。このシステムにより、アンジオテンシンIIとして知られる内因性の血管収縮物質を活性化することによって、腎臓は血液量の減少や動脈圧の低下を補うことができる。
- アルドステロン放出:このステロイドホルモンは、レニン-アンジオテンシン系の活性化、血清カリウム値の上昇、または副腎皮質刺激ホルモン(ACTH)の上昇に反応して副腎皮質から放出される[102]。レニンはアンジオテンシノーゲンをアンジオテンシンIに変換し、アンジオテンシンIはアンジオテンシン変換酵素によってアンジオテンシンIIに変換される[103]。アンジオテンシンIIは副腎皮質にシグナルを送り、アルドステロンを放出させる[104]。アルドステロンは、腎臓によるナトリウムの貯留とカリウムの排泄を刺激し、その結果、塩分と水分の貯留が血漿量を増加させ、間接的に動脈圧を上昇させる。アルドステロンはまた、血管平滑筋に対する直接的な収縮増強作用、および交感神経系の活動に対する中枢作用を発揮することがある[105]。
RASとアルドステロン分泌の関連からわかるように、これらの異なるメカニズムは必ずしも互いに独立しているわけではない。血圧が下がると、血圧をより適切なレベルに戻すために、多くの生理的カスケードが始まる。
- 血圧の低下は、血流量の低下、すなわち糸球体濾過量(GFR)の低下によって感知される。
- 腎臓の緻密斑によってNa+濃度の低下として感知される。
- 緻密斑はNa+の再吸収を亢進させ、浸透圧を介して水分が追随し、最終的に血漿量の増加をもたらす。緻密斑からはアデノシンが放出され、これが輸入細動脈の収縮を引き起こす。
- 同時に、傍糸球体細胞は血圧の低下を感知し、レニンを放出する。
- レニンはアンジオテンシノーゲン(不活性型)をアンジオテンシンI(活性型)に変換する[103]。
- アンジオテンシンIは血液中を流れ、肺の毛細血管に達し、そこでアンジオテンシン変換酵素(ACE)が働き、アンジオテンシンIIに変換する[103]。
- アンジオテンシンIIは血管収縮物質であり、心臓への血流を増加させ、次いで前負荷を増加させ、最終的に心拍出量を増加させる。
- アンジオテンシンIIはまた、副腎からのアルドステロンの放出を増加させる[104]。
- アルドステロンはさらに、ネフロンの遠位尿細管におけるNa+の再吸収を増加させ、細胞外液量を増加させる[102]。
現在、RASはACE阻害薬とアンジオテンシンII受容体拮抗薬(アンジオテンシン受容体拮抗薬(ARB)としても知られている)によって薬理学的な標的となっている。アルドステロン系は、アルドステロン拮抗薬であるスピロノラクトンによって直接標的とされる。体液貯留は利尿薬が標的となる。利尿薬の降圧効果は血液量に対する効果によるものである。一般に、高血圧では圧受容体反射は薬理学的な標的とされない。圧受容体反射が遮断されると、起立性低血圧や失神を起こすことがあるからである。
日常における血圧の変動
[編集]睡眠中は血圧が、覚醒時に比べて10-20%低下する[106]。排便時は収縮期圧/拡張期圧が、健常者でそれぞれ平均20/15mmHg、最大では110/80mmHgも上昇したことが報告されている[107]。
血圧の異常
[編集]血圧コントロールの障害には、高血圧、低血圧、過度または不適応な変動などがある。
高血圧
[編集]
動脈の高血圧は、他の問題の指標となることがあり、長期的な悪影響を及ぼすことがある。血圧が180/120mmHgを超える高血圧性緊急症 (hypertensive emergency)のように、急性の問題となることもある[108]。
動脈圧は、動脈壁に機械的ストレスを与える。圧力が高くなると、心臓の仕事量が増加し、動脈壁内に発生する不健康な組織(アテローム)の増殖が進行する。血圧が高ければ高いほど、より多くのストレスが生じてアテロームが進行する傾向があり、心筋は時間の経過とともに肥厚し、拡大し、弱くなる傾向がある。
高血圧の持続は、脳卒中、心筋梗塞、心不全、動脈瘤の危険因子の一つであり、慢性腎不全の主な原因である[108]。中等度の動脈圧の上昇でも、平均余命の短縮をもたらす[108]。平均動脈圧が平均を50%以上上回るような重度の高血圧では、適切な治療を受けない限り、数年しか生きられないと予想される[109]。高血圧患者にとって、心拍変動(heart rate variability: HRV)が高いことは心房細動の危険因子である[110]。収縮期血圧高値と脈圧(収縮期血圧と拡張期血圧の数値差)高値の両方共に危険因子である[108]。脈圧の上昇は、収縮期血圧、拡張期血圧、平均動脈圧よりも、特に高齢者集団において心血管イベントの独立した強力な危険因子であることが判明している[87][89][91][90]。場合によっては、収縮期血圧と拡張期血圧の差(すなわち、脈圧の拡大)が増大するためと思われるが、過度の拡張期血圧の低下が実際にリスクを増大させることがある。拡張期血圧が正常(90mmHg未満)で収縮期血圧が高い(140mmHg超)場合は、収縮期高血圧と呼ばれ、健康上の懸念を呈する可能性がある[108][111]。2017年の米国心臓協会の血圧ガイドラインによると、拡張期血圧が80~89mmHgで収縮期血圧が130~139mmHgの場合は「高血圧ステージ1」であるとしている[108][112]。
心臓弁閉鎖不全症の患者にとって、その重症度の変化は拡張期血圧の変化と関連している可能性がある。心臓弁閉鎖不全症の患者を対象とした研究で、各人の2週間間隔の測定値を比較したところ、拡張期血圧が上昇すると大動脈弁閉鎖不全および僧帽弁閉鎖不全の重症度が上昇し、拡張期血圧が低下すると重症度が低下した[113]。
低血圧
[編集]低すぎる血圧は低血圧(症)として知られている。これは、めまい、失神、極端な場合にはショックなどの徴候や症状を引き起こす場合、医学的に問題となる[114]。
低血圧の原因は、循環血液量減少[115]、妊娠[116]、血管拡張、医薬品の副作用[117]、重度の脱水[118]、貧血[119]、ビタミンB12欠乏症[118][120]、アナフィラキシー[121]、ショック[122]、内分泌疾患[123]など多岐にわたる。原因不明の低血圧は本態性低血圧と呼ばれる[124]。本態性低血圧は若い女性に多く、生命予後に悪影響は及ぼさない[124]。
起立性低血圧
[編集]起立時に血圧が大きく低下すること(収縮期/拡張期血圧が20/10mmHg以上持続的に低下すること)は、起立性低血圧(体位性低血圧)[125]と呼ばれ、循環に対する重力の影響を身体が代償できないことを表す。起立すると、下肢の血管内の静水圧が上昇する。その結果、横隔膜下の静脈が拡張し(静脈プーリング)、胸部と上半身から500ml未満の血液が移動する。その結果、中心血液量が急速に減少し、心室前負荷が減少し、その結果、一回拍出量が減少し、平均動脈圧が低下する。通常は、血圧を維持するために交感神経系が活性化され、心拍数、心筋収縮力、全身の動脈の血管収縮を増加させ、静脈コンプライアンスを低下させる静脈収縮を誘発するなど、複数の機序によってこの血圧低下は代償される。静脈コンプライアンスの低下は、下半身の静脈内圧の上昇に反応した静脈平滑筋緊張の内因性筋原性亢進からも生じる。
その他の代償メカニズムには、静脈-動脈軸索反射、「骨格筋ポンプ」、「呼吸ポンプ」などがある。これらの機序を合わせると、通常、血圧は1分以内に安定する[126]。これらの代償機序が破綻し、動脈圧と血流量がある一定以上低下すると、脳の灌流が決定的に低下し(すなわち、血液供給が十分でなくなる)、立ちくらみ、めまい、脱力、失神に至る[127]。通常、このような代償の失敗は、病気や交感神経系に影響を及ぼす薬物によるものである[126]。同様の効果は、曲技飛行や戦闘機のパイロットが日常的に経験する「Gの力」のように、極端な静水圧が身体の代償機構の能力を超えるような過度の重力(G負荷)を経験した後にも観察される。
血圧の変動
[編集]血圧の多少の変動やばらつきは正常である。正常値よりも有意に大きい血圧の変動は、動揺性高血圧として知られ、平均血圧とは独立に心血管疾患[128]、脳小血管疾患[129]、認知症[130]のリスク増加と関連している。臨床試験から得られた最近のエビデンスでは、血圧の変動も死亡[131][132]、脳卒中[133]、心不全[134]、および心不全を生じさせる可能性のある心臓の病変と関連している[135]。これらのデータは、正常血圧の高齢者であっても過度の血圧変動を治療すべきかどうかについての議論を促している[136]。
高齢者や血圧の薬物治療を受けている人は、血圧の変動が大きくなりやすく[137]、降圧薬の違いによって血圧の変動に対する効果が異なるというエビデンスもある[130]。しかし、これらの違いが転帰の利益につながるかどうかは不明である[130]。
動物
[編集]ヒト以外の哺乳類の血圧は、種によって異なる。心拍数は、主に動物の大きさによって著しく異なる(大きい動物は心拍数が遅い)[138]。キリンの動脈圧は約190mmHgと明らかに高く、2mの長い首から頭部への血液灌流を可能にしている[139]。樹上性のヘビなど、体位性血圧変化にさらされる他の種では、血圧は非樹上性のヘビよりも高い[140]。頭に近い心臓(心臓から頭への距離が短い)と引き締まった外皮を持つ長い尾では、頭への血液灌流が優先される[141][142]。
ヒトと同様に、動物の血圧は年齢、性別、時間帯、環境条件によって異なる[143][144]。実験室や麻酔下で測定された値は、自由生活条件下での値を代表するものではない可能性がある。ラット、マウス、イヌ、ウサギは、血圧調節の研究に広く使用されている[145]。
| 種 | 血圧
mmHg |
心拍数
回/分 | |
|---|---|---|---|
| 収縮期 | 拡張期 | ||
| 仔牛 | 140 | 70 | 75–146 |
| 猫 | 155 | 68 | 100–259 |
| 犬 | 161 | 51 | 62–170 |
| ヤギ | 140 | 90 | 80–120 |
| モルモット | 140 | 90 | 240–300 |
| マウス | 120 | 75 | 580–680 |
| ブタ | 169 | 55 | 74–116 |
| ウサギ | 118 | 67 | 205–306 |
| ラット | 153 | 51 | 305–500 |
| アカゲザル | 160 | 125 | 180–210 |
| ヒツジ | 140 | 80 | 63–210 |
犬・猫の高血圧
[編集]犬猫の高血圧は、一般的に血圧が150mmHg[146](収縮期)以上であれば診断されるが、視覚ハウンドは他の犬種よりも血圧が高く、これらの犬では収縮期血圧が180mmHgを超えると異常とみなされる[147]。
魚類の血圧
[編集]陸棲動物、特に哺乳類や鳥類は重力に抗して血液を体内で循環させねばならず、強いポンプ作用を持つ、厚く密集した筋繊維からなる心筋が発達しているが、魚類は浮力により重力の影響を免れている[148]。そのため、多くの魚類の血圧は約20mmHg程度と低く、心室筋もまばらである[148]。
脚注
[編集]注釈
[編集]- ^ 酸素飽和度は第5のバイタルサインと呼ばれる[6]。パルスオキシメーターが開発され、販売される前は測定不能であった。
出典
[編集]- ^ “How to Take Your Blood Pressure at Home: Automated and Manual” (英語). Healthline (2018年1月26日). 2024年7月18日閲覧。
- ^ “知っておきたい「血圧」のこと”. 読みもの 調べもの. 2024年5月30日閲覧。
- ^ a b “Physiology, Pulse Pressure”. StatPearls [Internet].. Treasure Island (FL): StatPearls Publishing. (12 July 2022). PMID 29494015 2019年7月21日閲覧。
- ^ a b “Cardiac and vascular pathophysiology in hypertension”. Heart 89 (9): 1104–1109. (September 2003). doi:10.1136/heart.89.9.1104. PMC 1767863. PMID 12923045.
- ^ “血圧|循環 | 看護roo![カンゴルー]”. 看護roo! (2016年8月9日). 2024年7月19日閲覧。
- ^ “第5のバイタルサイン 血中酸素飽和度とは? | 医療・健康Tips”. 毎日新聞「医療プレミア」. 2024年5月28日閲覧。
- ^ 鈴木俊明『臨床理学療法評価法』エンタプライズ、2004年、83-84頁。
- ^ “Worldwide trends in blood pressure from 1975 to 2015: a pooled analysis of 1479 population-based measurement studies with 19·1 million participants”. Lancet 389 (10064): 37–55. (January 2017). doi:10.1016/S0140-6736(16)31919-5. PMC 5220163. PMID 27863813.
- ^ 鈴木俊明『臨床理学療法評価法』エンタプライズ、2004年、90頁。
- ^ Dorland's illustrated medical dictionary (32nd ed.). Philadelphia, PA: Saunders/Elsevier. (2012). ISBN 978-1-4160-6257-8. OCLC 706780870
- ^ Divisón-Garrote, Juan A.; Banegas, José R.; De la Cruz, Juan J.; Escobar-Cervantes, Carlos; De la Sierra, Alejandro; Gorostidi, Manuel; Vinyoles, Ernest; Abellán-Aleman, José et al. (2016-09-01). “Hypotension based on office and ambulatory monitoring blood pressure. Prevalence and clinical profile among a cohort of 70,997 treated hypertensives”. Journal of the American Society of Hypertension: JASH 10 (9): 714–723. doi:10.1016/j.jash.2016.06.035. ISSN 1878-7436. PMID 27451950.
- ^ Whelton, Paul K; Carey, Robert M; Mancia, Giuseppe; Kreutz, Reinhold; Bundy, Joshua D; Williams, Bryan (2022-09-14). “Harmonization of the American College of Cardiology/American Heart Association and European Society of Cardiology/European Society of Hypertension Blood Pressure/Hypertension Guidelines” (英語). European Heart Journal 43 (35): 3302–3311. doi:10.1093/eurheartj/ehac432. ISSN 0195-668X. PMC 9470378. PMID 36100239.
- ^ Mancia, Giuseppe; Kreutz, Reinhold; Brunström, Mattias; Burnier, Michel; Grassi, Guido; Januszewicz, Andrzej; Muiesan, Maria Lorenza; Tsioufis, Konstantinos et al. (2023-12-01). “2023 ESH Guidelines for the management of arterial hypertension The Task Force for the management of arterial hypertension of the European Society of Hypertension: Endorsed by the International Society of Hypertension (ISH) and the European Renal Association (ERA)”. Journal of Hypertension 41 (12): 1874–2071. doi:10.1097/HJH.0000000000003480. ISSN 1473-5598. PMID 37345492.
- ^ “一般向け「高血圧治療ガイドライン 2019」解説冊子 高血圧の話”. 日本高血圧学会. 2024年7月20日閲覧。
- ^ “Dietary approaches to prevent and treat hypertension: a scientific statement from the American Heart Association”. Hypertension 47 (2): 296–308. (February 2006). doi:10.1161/01.HYP.0000202568.01167.B6. PMID 16434724.
- ^ “Age-specific relevance of usual blood pressure to vascular mortality: a meta-analysis of individual data for one million adults in 61 prospective studies”. Lancet 360 (9349): 1903–1913. (December 2002). doi:10.1016/S0140-6736(02)11911-8. PMID 12493255.
- ^ “The SPRINT and the HOPE-3 Trial in the Context of Other Blood Pressure-Lowering Trials”. JAMA Cardiology 1 (8): 857–858. (November 2016). doi:10.1001/jamacardio.2016.2169. PMID 27602555.
- ^ “Circadian mechanisms of 24-hour blood pressure regulation and patterning”. Sleep Medicine Reviews 33: 4–16. (June 2017). doi:10.1016/j.smrv.2016.02.003. PMID 27076261.
- ^ “Relationship between waking-sleep blood pressure and catecholamine changes in African-American and European-American women”. Blood Pressure Monitoring 13 (5): 257–262. (October 2008). doi:10.1097/MBP.0b013e3283078f45. PMC 2655229. PMID 18799950. "Table2: Comparison of ambulatory blood pressures and urinary norepinephrine and epinephrine excretion measured at work, home, and during sleep between European–American (n = 110) and African–American (n = 51) women"
- ^ “Relationship between waking-sleep blood pressure and catecholamine changes in African-American and European-American women”. Blood Pressure Monitoring 13 (5): 257–262. (October 2008). doi:10.1097/MBP.0b013e3283078f45. PMC 2655229. PMID 18799950. NIHMS90092.
- ^ “Predictive role of the nighttime blood pressure”. Hypertension 57 (1): 3–10. (January 2011). doi:10.1161/HYPERTENSIONAHA.109.133900. PMID 21079049.
- ^ “Does blood pressure variability modulate cardiovascular risk?”. Current Hypertension Reports 13 (3): 177–186. (June 2011). doi:10.1007/s11906-011-0201-3. PMID 21465141.
- ^ Temporal Variations of the Cardiovascular System. Berlin, Heidelberg: Springer Berlin Heidelberg. (1992). ISBN 978-3-662-02748-6. OCLC 851391490
- ^ National Clinical Guideline Centre (UK) (2011). Hypertension: The Clinical Management of Primary Hypertension in Adults: Update of Clinical Guidelines 18 and 34. National Institute for Health and Clinical Excellence: Guidance. London: Royal College of Physicians (UK). PMID 22855971. オリジナルの2022-08-12時点におけるアーカイブ。 2019年1月28日閲覧。
- ^ “Q&A Vol.313 【左右差はどのくらいまでOK?】循環アセスメントに関するQ&A | 日本離床学会”. www.rishou.org. 2024年7月20日閲覧。
- ^ “Consistency of blood pressure differences between the left and right arms”. Archives of Internal Medicine 167 (4): 388–393. (February 2007). doi:10.1001/archinte.167.4.388. PMID 17325301.
- ^ “Prognostic significance of between-arm blood pressure differences”. Hypertension 51 (3): 657–662. (March 2008). doi:10.1161/HYPERTENSIONAHA.107.104943. PMID 18212263.
- ^ “Prevalence and clinical implications of the inter-arm blood pressure difference: A systematic review”. Journal of Human Hypertension 20 (12): 923–931. (December 2006). doi:10.1038/sj.jhh.1002093. PMID 17036043.
- ^ “Associations Between Systolic Interarm Differences in Blood Pressure and Cardiovascular Disease Outcomes and Mortality: Individual Participant Data Meta-Analysis, Development and Validation of a Prognostic Algorithm: The INTERPRESS-IPD Collaboration”. Hypertension 77 (2): 650–661. (February 2021). doi:10.1161/HYPERTENSIONAHA.120.15997. PMC 7803446. PMID 33342236.
- ^ 「Hypotension」『Hypotension』StatPearls Publishing、2023年2月19日。PMID 29763136。2024年7月18日閲覧。
- ^ Mayo Clinic staff (2009年5月23日). “Low blood pressure (hypotension) – Causes”. MayoClinic.com. Mayo Foundation for Medical Education and Research. 2021年11月17日時点のオリジナルよりアーカイブ。2010年10月19日閲覧。
- ^ “Fetal circulation” (英語). Kenhub. 2024年7月18日閲覧。
- ^ “Fetal Circulation - Health Encyclopedia - University of Rochester Medical Center”. www.urmc.rochester.edu. 2024年7月18日閲覧。
- ^ “Blood pressure estimation in the human fetal descending aorta”. Ultrasound in Obstetrics & Gynecology 32 (5): 673–681. (October 2008). doi:10.1002/uog.6137. PMID 18816497.
- ^ Foundations of Maternal-Newborn Nursing (4th ed.). Philadelphia: Elsevier. (2006). p. 476
- ^ Pediatric Age Specific Archived 2017-05-16 at the Wayback Machine., p. 6. Revised 6/10. By Theresa Kirkpatrick and Kateri Tobias. UCLA Health System
- ^ National Heart Lung and Blood Institute. “Blood pressure tables for children and adolescents”. 2014年6月18日時点のオリジナルよりアーカイブ。2008年9月23日閲覧。 (The median blood pressure is given by the 50th percentile and hypertension is defined by the 95th percentile for a given age, height, and sex.)
- ^ “The quest for blood pressure reference values in children”. Journal of Hypertension 32 (3): 477–479. (March 2014). doi:10.1097/HJH.0000000000000109. PMID 24477093.
- ^ “Life course trajectories of systolic blood pressure using longitudinal data from eight UK cohorts”. PLOS Medicine 8 (6): e1000440. (June 2011). doi:10.1371/journal.pmed.1000440. PMC 3114857. PMID 21695075.
- ^ a b c “Hemodynamic patterns of age-related changes in blood pressure. The Framingham Heart Study”. Circulation 96 (1): 308–315. (July 1997). doi:10.1161/01.CIR.96.1.308. PMID 9236450.
- ^ “Beyond blood pressure: Arterial stiffness as a new biomarker of cardiovascular disease”. Journal of the American Society of Hypertension 2 (3): 140–151. (2008-05-01). doi:10.1016/j.jash.2007.09.002. PMID 20409896.
- ^ “Does blood pressure inevitably rise with age?: longitudinal evidence among forager-horticulturalists”. Hypertension 60 (1): 25–33. (July 2012). doi:10.1161/HYPERTENSIONAHA.111.189100. PMC 3392307. PMID 22700319.
- ^ “Oscillometric Blood Pressure Estimation: Past, Present, and Future”. IEEE Reviews in Biomedical Engineering 8: 44–63. (2015-01-01). doi:10.1109/RBME.2015.2434215. PMID 25993705.
- ^ “Apparatus and method for measuring blood pressure”. 2022年10月26日時点のオリジナルよりアーカイブ。2019年1月12日閲覧。
- ^ “Smartphone-based blood pressure monitoring via the oscillometric finger-pressing method”. Science Translational Medicine 10 (431): eaap8674. (March 2018). doi:10.1126/scitranslmed.aap8674. PMC 6039119. PMID 29515001.
- ^ “A short history of blood pressure measurement”. Proceedings of the Royal Society of Medicine 70 (11): 793–799. (November 1977). doi:10.1177/003591577707001112. PMC 1543468. PMID 341169.
- ^ “Auscultatory BP: still the gold standard”. Journal of the American Society of Hypertension 10 (3): 191–193. (March 2016). doi:10.1016/j.jash.2016.01.004. PMID 26839183.
- ^ “Blood pressure measurement is changing!”. Heart 85 (1): 3–5. (January 2001). doi:10.1136/heart.85.1.3. PMC 1729570. PMID 11119446.
- ^ a b “Principles and techniques of blood pressure measurement”. Cardiology Clinics 28 (4): 571–586. (November 2010). doi:10.1016/j.ccl.2010.07.006. PMC 3639494. PMID 20937442.
- ^ “Oscillometric blood pressure: a review for clinicians”. Journal of the American Society of Hypertension 8 (12): 930–938. (December 2014). doi:10.1016/j.jash.2014.08.014. PMID 25492837.
- ^ a b Saugel, Bernd; Kouz, Karim; Meidert, Agnes S.; Schulte-Uentrop, Leonie; Romagnoli, Stefano (2020-04-24). “How to measure blood pressure using an arterial catheter: a systematic 5-step approach”. Critical Care 24 (1): 172. doi:10.1186/s13054-020-02859-w. ISSN 1364-8535. PMC PMC7183114. PMID 32331527.
- ^ The Handbook of Cuffless Blood Pressure Monitoring. Springer International Publishing. (2019). ISBN 978-3-030-24701-0. オリジナルの2021-06-17時点におけるアーカイブ。 2020年1月29日閲覧。
- ^ “Measuring Pressure: Introducing oBPM, the Optical Revolution for Blood Pressure Monitoring”. IEEE Pulse 9 (5): 31–33. (September 2018). doi:10.1109/MPUL.2018.2856960. PMID 30273141.
- ^ “Digit Preference in Office Blood Pressure Measurements, United States 2015-2019”. American Journal of Hypertension 34 (5): 521–530. (May 2021). doi:10.1093/ajh/hpaa196. PMC 8628654. PMID 33246327.
- ^ Table 30-1 in: Trudie A Goers; Klingensmith, Mary E; Li Ern Chen; Sean C Glasgow (2008). The Washington manual of surgery. Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. ISBN 0-7817-7447-0
- ^ “Pulmonary Artery/Central Venous Pressure Monitoring in Adults” (英語). Critical Care Nurse 36 (4): e12–e18. (2016-08-01). doi:10.4037/ccn2016268. ISSN 0279-5442.
- ^ “Central Venous Catheter Physiology”. 2008年8月21日時点のオリジナルよりアーカイブ。2009年2月27日閲覧。
- ^ “Independence of changes in right atrial pressure and central venous pressure”. Bulletin of Experimental Biology and Medicine 134 (4): 318–320. (October 2002). doi:10.1023/A:1021931508946. PMID 12533747.
- ^ “Esophageal Varices : Article Excerpt by: Samy A Azer”. eMedicine. 2008年10月7日時点のオリジナルよりアーカイブ。2011年8月22日閲覧。
- ^ “What Is Pulmonary Hypertension?”. From Diseases and Conditions Index (DCI). National Heart, Lung, and Blood Institute. (2008年9月). 2012年4月27日時点のオリジナルよりアーカイブ。2009年4月6日閲覧。
- ^ “Pulmonary Artery Catheterization - Pulmonary Artery Catheterization” (英語). MSD Manual Consumer Version. 2024年7月4日閲覧。
- ^ “Chapter 41”. Cardiology secrets (2nd ed.). Philadelphia: Hanley & Belfus. (2001). p. 210. ISBN 978-1-56053-420-4
- ^ Roman, Mary J.; Devereux, Richard B.; Kizer, Jorge R.; Lee, Elisa T.; Galloway, James M.; Ali, Tauqeer; Umans, Jason G.; Howard, Barbara V. (2007). “Central Pressure More Strongly Relates to Vascular Disease and Outcome Than Does Brachial Pressure”. Hypertension (Ovid Technologies (Wolters Kluwer Health)) 50 (1): 197–203. doi:10.1161/hypertensionaha.107.089078. ISSN 0194-911X.
- ^ a b Kesten, Steven; Qasem, Ahmad; Avolio, Alberto (2022-10-20). “Viewpoint: The Case for Non-Invasive Central Aortic Pressure Monitoring in the Management of Hypertension”. Artery Research 28 (4): 128–139. doi:10.1007/s44200-022-00023-z. ISSN 1876-4401.
- ^ Avolio, Alberto (2008). “Central Aortic Blood Pressure and Cardiovascular Risk: A Paradigm Shift?”. Hypertension 51 (6): 1470–1471. doi:10.1161/HYPERTENSIONAHA.107.108910. ISSN 0194-911X.
- ^ Chen, Chen-Huan; Nevo, Erez; Fetics, Barry; Pak, Peter H.; Yin, Frank C.P.; Maughan, W. Lowell; Kass, David A. (1997). “Estimation of Central Aortic Pressure Waveform by Mathematical Transformation of Radial Tonometry Pressure”. Circulation (Ovid Technologies (Wolters Kluwer Health)) 95 (7): 1827–1836. doi:10.1161/01.cir.95.7.1827. ISSN 0009-7322.
- ^ McEniery, Carmel M.; Cockcroft, John R.; Roman, Mary J.; Franklin, Stanley S.; Wilkinson, Ian B. (23 Jan 2014). “Central blood pressure: current evidence and clinical importance”. European Heart Journal (Oxford University Press (OUP)) 35 (26): 1719–1725. doi:10.1093/eurheartj/eht565. ISSN 1522-9645. PMC 4155427.
- ^ The CAFE Investigators; CAFE Steering Committee and Writing Committee; Williams, Bryan; Lacy, Peter S.; Thom, Simon M.; Cruickshank, Kennedy; Stanton, Alice; Collier, David et al. (2006-03-07). “Differential Impact of Blood Pressure–Lowering Drugs on Central Aortic Pressure and Clinical Outcomes: Principal Results of the Conduit Artery Function Evaluation (CAFE) Study”. Circulation 113 (9): 1213–1225. doi:10.1161/CIRCULATIONAHA.105.595496. ISSN 0009-7322.
- ^ a b “Mean circulatory filling pressure: its meaning and measurement”. Journal of Applied Physiology 74 (2): 499–509. (February 1993). doi:10.1152/jappl.1993.74.2.499. PMID 8458763.
- ^ a b The Mechanics of The Circulation. Oxford [Oxfordshire]: Oxford University Press. (1978). ISBN 978-0-19-263323-1
- ^ Cardiovascular Physiology Concepts. Lippincott Williams & Wilkins. (2005). pp. 93–94. ISBN 978-0-7817-5030-1
- ^ “Blood pressure fluctuations in human nailfold capillaries”. The American Journal of Physiology 236 (6): H888–H893. (June 1979). doi:10.1152/ajpheart.1979.236.6.H888. PMID 443454.
- ^ “The relationship of cardiac output and arterial pressure control”. Circulation 64 (6): 1079–1088. (December 1981). doi:10.1161/01.cir.64.6.1079. PMID 6794930.
- ^ “Arterial impedance as ventricular afterload”. Circulation Research 36 (5): 565–570. (May 1975). doi:10.1161/01.res.36.5.565. PMID 1122568.
- ^ “Salt, volume and the prevention of hypertension”. Circulation 53 (4): 589–595. (April 1976). doi:10.1161/01.CIR.53.4.589. PMID 767020.
- ^ “Sodium-induced rise in blood pressure is suppressed by androgen receptor blockade”. American Journal of Physiology. Heart and Circulatory Physiology. 4 280 (4): H1793–H1801. (April 2001). doi:10.1152/ajpheart.2001.280.4.H1793. PMID 11247793.
- ^ “Sodium and hypertension. A review”. Archives of Internal Medicine. 1 146 (1): 179–185. (January 1986). doi:10.1001/archinte.1986.00360130217028. PMID 3510595.
- ^ “Acute effects of salt on blood pressure are mediated by serum osmolality”. Journal of Clinical Hypertension 20 (10): 1447–1454. (October 2018). doi:10.1111/jch.13374. PMC 8030773. PMID 30232829.
- ^ “Speculations on salt and the genesis of arterial hypertension”. Kidney International 91 (6): 1324–1335. (June 2017). doi:10.1016/j.kint.2017.02.034. PMID 28501304.
- ^ “The role of rheological and haemostatic factors in hypertension”. Journal of Human Hypertension 11 (12): 767–776. (December 1997). doi:10.1038/sj.jhh.1000556. PMID 9468002.
- ^ “Pathophysiology of obstructive arterial disease”. Herz 13 (6): 343–350. (December 1988). PMID 3061915.
- ^ “Structural determinants of vascular resistance properties in hypertension. Haemodynamic and model analysis”. Journal of Vascular Research 29 (4): 293–312. (1992). doi:10.1159/000158945. PMID 1391553.
- ^ “Small artery remodelling in hypertension”. Basic & Clinical Pharmacology & Toxicology 110 (1): 49–55. (January 2012). doi:10.1111/j.1742-7843.2011.00758.x. PMID 21733124.
- ^ “Early Functional and Structural Microvascular Changes in Hypertension Related to Aging”. Current Hypertension Reviews 13 (1): 24–32. (2017). doi:10.2174/1573402113666170413095508. PMID 28412915.
- ^ “Arterial pressure regulation. Overriding dominance of the kidneys in long-term regulation and in hypertension”. The American Journal of Medicine 52 (5): 584–594. (May 1972). doi:10.1016/0002-9343(72)90050-2. PMID 4337474.
- ^ a b “Cardiovascular Physiology Concepts – Pulse Pressure” (2007年). 2009年10月18日時点のオリジナルよりアーカイブ。2008年10月2日閲覧。
- ^ a b c d “Pulse pressure”. Cleveland Clinic (2021年7月28日). 2023年2月10日閲覧。
- ^ “A review of educational strategies to improve nurses' roles in recognizing and responding to deteriorating patients”. International Nursing Review 58 (3): 296–303. (September 2011). doi:10.1111/j.1466-7657.2011.00915.x. PMID 21848774.
- ^ a b Mitchell, Gary F.; Izzo, Joseph L.; Lacourcière, Yves; Ouellet, Jean-Pascal; Neutel, Joel; Qian, Chunlin; Kerwin, Linda J.; Block, Alan J. et al. (25 Jun 2002). “Omapatrilat Reduces Pulse Pressure and Proximal Aortic Stiffness in Patients With Systolic Hypertension”. Circulation (Ovid Technologies (Wolters Kluwer Health)) 105 (25): 2955–2961. doi:10.1161/01.cir.0000020500.77568.3c. ISSN 0009-7322. PMID 12081987.
- ^ a b Franklin, Stanley S.; Khan, Shehzad A.; Wong, Nathan D.; Larson, Martin G.; Levy, Daniel (27 Jul 1999). “Is Pulse Pressure Useful in Predicting Risk for Coronary Heart Disease?”. Circulation (Ovid Technologies (Wolters Kluwer Health)) 100 (4): 354–360. doi:10.1161/01.cir.100.4.354. ISSN 0009-7322. PMID 10421594.
- ^ a b Benetos, Athanase; Safar, Michel; Rudnichi, Annie; Smulyan, Harold; Richard, Jacques-Lucien; Ducimetière, Pierre; Guize, Louis (1997). “Pulse Pressure”. Hypertension (Ovid Technologies (Wolters Kluwer Health)) 30 (6): 1410–1415. doi:10.1161/01.hyp.30.6.1410. ISSN 0194-911X. PMID 9403561.
- ^ “Pulse pressure not mean pressure determines cardiovascular risk in older hypertensive patients”. Archives of Internal Medicine 160 (8): 1085–1089. (April 2000). doi:10.1001/archinte.160.8.1085. PMID 10789600.
- ^ Cushman, William C.; Materson, Barry J.; Williams, David W.; Reda, Domenic J. (1 Oct 2001). “Pulse Pressure Changes With Six Classes of Antihypertensive Agents in a Randomized, Controlled Trial”. Hypertension 38 (4): 953–957. doi:10.1161/hy1001.096212. PMID 11641316.
- ^ “Pediatric Sepsis Guidelines: Summary for resource-limited countries”. Indian J Crit Care Med 14 (1): 41–52. (January 2010). doi:10.4103/0972-5229.63029. PMC 2888329. PMID 20606908.
- ^ “A widened pulse pressure: a potential valuable prognostic indicator of mortality in patients with sepsis. J Community Hosp Intern Med Perspect”. J Community Hosp Intern Med Perspect 5 (6): 29426. (11 December 2015). doi:10.3402/jchimp.v5.29426. PMC 4677588. PMID 26653692.
- ^ “Role of the Kidney in Hypertension”. Comprehensive Hypertension. Elsevier. (2007). pp. 241–263. doi:10.1016/b978-0-323-03961-1.50026-x. ISBN 978-0-323-03961-1
- ^ a b “Cardiovascular Physiology Concepts – Mean Arterial Pressure” (2007年). 2009年10月2日時点のオリジナルよりアーカイブ。2008年9月29日閲覧。
- ^ “How to assess mean blood pressure properly at the brachial artery level”. Journal of Hypertension 25 (4): 751–755. (April 2007). doi:10.1097/HJH.0b013e32803fb621. PMID 17351365.
- ^ “Formula and nomogram for the sphygmomanometric calculation of the mean arterial pressure”. Heart 84 (1): 64. (July 2000). doi:10.1136/heart.84.1.64. PMC 1729401. PMID 10862592.
- ^ a b c d e f “Cardiovascular Physiology Concepts – Arterial Baroreceptors” (2007年). 2009年12月23日時点のオリジナルよりアーカイブ。2008年9月9日閲覧。
- ^ a b c Armstrong, Maggie; Kerndt, Connor C.; Moore, Ross A. (2024), Physiology, Baroreceptors, StatPearls Publishing, PMID 30844199 2024年7月20日閲覧。
- ^ a b Hall 2018, p. 887.
- ^ a b c “アンジオテンシノーゲン”. e-ヘルスネット 情報提供. 厚生労働省. 2024年7月20日閲覧。
- ^ a b “Physiology, Renin Angiotensin System.”. StatPearls. Treasure Island, FL: StatPearls Publishing. (January 2022). PMID 29261862. オリジナルの29 April 2019時点におけるアーカイブ。 2022年11月18日閲覧。
- ^ “Aldosterone and blood pressure regulation: recent milestones on the long and winding road from electrocortin to KCNJ5, GPER, and beyond”. Hypertension 63 (1): 19–21. (January 2014). doi:10.1161/HYPERTENSIONAHA.113.01251. PMID 24191283.
- ^ “Sleep and Blood Pressure: Lower Your Risk and Get Quality Sleep” (英語). NCOA Adviser. 2024年7月2日閲覧。
- ^ Klinefelter, Edmund W. (1937-01-01). “Blood pressure changes during defecation” (英語). The American Journal of Digestive Diseases 4 (1): 12–13. doi:10.1007/BF03000409. ISSN 1573-2568.
- ^ a b c d e f g “The facts about high blood pressure”. American Heart Association (2023年). 2023年5月14日時点のオリジナルよりアーカイブ。2023年5月14日閲覧。
- ^ Textbook of Medical Physiology (11th ed.). Philadelphia: Elsevier Saunders. (2006). p. 220. ISBN 978-0-7216-0240-0
- ^ “Higher heart rate variability as a predictor of atrial fibrillation in patients with hypertensione”. Scientific Reports 12 (1): 3702. (2022). doi:10.1038/s41598-022-07783-3. PMC 8904557. PMID 35260686.
- ^ “Isolated systolic hypertension: A health concern?”. MayoClinic.com. 2013年12月28日時点のオリジナルよりアーカイブ。2018年1月25日閲覧。
- ^ “Systolic Hypertension”. StatPearls. Treasure Island (FL): StatPearls Publishing. (2022). PMID 29494079 2022年10月3日閲覧。
- ^ “Testing the test: the reliability of echocardiography in the sequential assessment of valvular regurgitation”. American Heart Journal 144 (1): 115–121. (July 2002). doi:10.1067/mhj.2002.123139. PMID 12094197.
- ^ “Diseases and conditions index – hypotension”. National Heart Lung and Blood Institute (2008年9月). 2012年4月27日時点のオリジナルよりアーカイブ。2008年9月16日閲覧。
- ^ Kalkwarf, Kyle J.; Cotton, Bryan A. (December 2017). “Resuscitation for Hypovolemic Shock”. The Surgical Clinics of North America 97 (6): 1307–1321. doi:10.1016/j.suc.2017.07.011. ISSN 1558-3171. PMID 29132511.
- ^ Health, Narayana (2020年4月28日). “Low Blood Pressure: Can it affect your pregnancy?” (英語). Narayana Health Care. 2023年7月31日閲覧。
- ^ Oparil, Suzanne; Acelajado, Maria Czarina; Bakris, George L.; Berlowitz, Dan R.; Cífková, Renata; Dominiczak, Anna F.; Grassi, Guido; Jordan, Jens et al. (22 March 2018). “Hypertension”. Nature Reviews. Disease Primers 4: 18014. doi:10.1038/nrdp.2018.14. ISSN 2056-676X. PMC 6477925. PMID 29565029.
- ^ a b Mayo Clinic staff (2009年5月23日). “Low blood pressure (hypotension) — Causes”. MayoClinic.com. Mayo Foundation for Medical Education and Research. 2010年10月19日閲覧。
- ^ Vieth, Julie T.; Lane, David R. (December 2017). “Anemia”. Hematology/Oncology Clinics of North America 31 (6): 1045–1060. doi:10.1016/j.hoc.2017.08.008. ISSN 1558-1977. PMID 29078923.
- ^ “How a Vitamin B Deficiency Affects Blood Pressure” (英語). LIVESTRONG.COM. 2021年9月6日閲覧。
- ^ Mayo Clinic staff (2009年5月23日). “Low blood pressure (hypotension) — Causes”. MayoClinic.com. Mayo Foundation for Medical Education and Research. 2010年10月19日閲覧。
- ^ Tewelde, Semhar Z.; Liu, Stanley S.; Winters, Michael E. (February 2018). “Cardiogenic Shock”. Cardiology Clinics 36 (1): 53–61. doi:10.1016/j.ccl.2017.08.009. ISSN 1558-2264. PMID 29173681.
- ^ Bornstein, Stefan R.; Allolio, Bruno; Arlt, Wiebke; Barthel, Andreas; Don-Wauchope, Andrew; Hammer, Gary D.; Husebye, Eystein S.; Merke, Deborah P. et al. (February 2016). “Diagnosis and Treatment of Primary Adrenal Insufficiency: An Endocrine Society Clinical Practice Guideline”. The Journal of Clinical Endocrinology and Metabolism 101 (2): 364–389. doi:10.1210/jc.2015-1710. ISSN 1945-7197. PMC 4880116. PMID 26760044.
- ^ a b “本態性低血圧|電子コンテンツ|日本医事新報社”. www.jmedj.co.jp. 2024年7月20日閲覧。
- ^ “起立性低血圧 - 04. 心血管疾患”. MSDマニュアル プロフェッショナル版. 2024年5月30日閲覧。
- ^ a b “Orthostatic Hypotension: Epidemiology, Prognosis, and Treatment”. Journal of the American College of Cardiology 66 (7): 848–860. (August 2015). doi:10.1016/j.jacc.2015.06.1084. PMID 26271068.
- ^ “Cerebral autoregulation and syncope”. Progress in Cardiovascular Diseases 50 (1): 49–80. (2007). doi:10.1016/j.pcad.2007.01.001. PMID 17631437.
- ^ “Blood pressure variability and cardiovascular disease: systematic review and meta-analysis”. BMJ 354: i4098. (August 2016). doi:10.1136/bmj.i4098. PMC 4979357. PMID 27511067.
- ^ “Association Between Blood Pressure Variability and Cerebral Small-Vessel Disease: A Systematic Review and Meta-Analysis”. Journal of the American Heart Association 9 (1): e013841. (January 2020). doi:10.1161/JAHA.119.013841. PMC 6988154. PMID 31870233.
- ^ a b c “Risk Factor Variability and Cardiovascular Outcome: JACC Review Topic of the Week”. Journal of the American College of Cardiology 73 (20): 2596–2603. (May 2019). doi:10.1016/j.jacc.2019.02.063. PMID 31118154.
- ^ “Association between blood pressure variability, cardiovascular disease and mortality in type 2 diabetes: A systematic review and meta-analysis”. Diabetes, Obesity & Metabolism 21 (12): 2587–2598. (December 2019). doi:10.1111/dom.13828. hdl:11568/996646. PMID 31282073.
- ^ “Baseline blood pressure modifies the role of blood pressure variability in mortality: Results from the ACCORD trial”. Diabetes, Obesity & Metabolism 24 (5): 951–955. (May 2022). doi:10.1111/dom.14649. PMC 8986598. PMID 35014154.
- ^ “Visit-to-Visit Variability of Blood Pressure and Coronary Heart Disease, Stroke, Heart Failure, and Mortality: A Cohort Study”. Annals of Internal Medicine 163 (5): 329–338. (September 2015). doi:10.7326/M14-2803. PMC 5021508. PMID 26215765.
- ^ “Blood Pressure Variability and Risk of Heart Failure in ACCORD and the VADT”. Diabetes Care 43 (7): 1471–1478. (July 2020). doi:10.2337/dc19-2540. hdl:10150/641980. PMC 7305004. PMID 32327422.
- ^ “Association Between Visit-to-Visit Blood Pressure Variability in Early Adulthood and Myocardial Structure and Function in Later Life”. JAMA Cardiology 5 (7): 795–801. (July 2020). doi:10.1001/jamacardio.2020.0799. PMC 7160747. PMID 32293640.
- ^ “Assessment and management of blood-pressure variability”. Nature Reviews. Cardiology 10 (3): 143–155. (March 2013). doi:10.1038/nrcardio.2013.1. PMID 23399972.
- ^ “Long-term blood pressure fluctuation and cerebrovascular disease in an elderly cohort”. Archives of Neurology 67 (5): 564–569. (May 2010). doi:10.1001/archneurol.2010.70. PMC 2917204. PMID 20457955.
- ^ The design of mammals : a scaling approach. Cambridge. (2015-10-22). ISBN 978-1-107-11047-2. OCLC 907295832
- ^ “Jugular venous pooling during lowering of the head affects blood pressure of the anesthetized giraffe”. American Journal of Physiology. Regulatory, Integrative and Comparative Physiology 297 (4): R1058–R1065. (October 2009). doi:10.1152/ajpregu.90804.2008. PMID 19657096.
- ^ “Blood pressure in snakes from different habitats”. Nature 264 (5587): 664–666. (December 1976). Bibcode: 1976Natur.264..664S. doi:10.1038/264664a0. PMID 1004612.
- ^ “Heart place and tail length evaluation in Naja oxiana, Macrovipera lebetina, and Montivipera latifii”. Asian Pacific Journal of Tropical Medicine 7S1: S137–S142. (September 2014). doi:10.1016/s1995-7645(14)60220-0. PMID 25312108.
- ^ “Scaling of cardiovascular physiology in snakes”. American Zoologist 27 (1): 97–109. (1987). doi:10.1093/icb/27.1.97. ISSN 0003-1569.
- ^ a b Animal Models in Cardiovascular Research (3rd ed.). Dordrecht: Springer. (2009). pp. 5. ISBN 978-0-387-95962-7. OCLC 432709394
- ^ “Guidelines for the identification, evaluation, and management of systemic hypertension in dogs and cats”. Journal of Veterinary Internal Medicine 21 (3): 542–558. (2007). doi:10.1111/j.1939-1676.2007.tb03005.x. PMID 17552466.
- ^ “Animal models of hypertension: an overview”. The Journal of Laboratory and Clinical Medicine 146 (3): 160–173. (September 2005). doi:10.1016/j.lab.2005.05.005. PMID 16131455.
- ^ “AKC Canine Health Foundation | Hypertension in Dogs”. www.akcchf.org. 2022年10月3日時点のオリジナルよりアーカイブ。2022年10月3日閲覧。
- ^ “ACVIM consensus statement: Guidelines for the identification, evaluation, and management of systemic hypertension in dogs and cats”. Journal of Veterinary Internal Medicine 32 (6): 1803–1822. (November 2018). doi:10.1111/jvim.15331. PMC 6271319. PMID 30353952.
- ^ a b 竹井祥郎 (2010). “比較内分泌学からの発信”. 比較内分泌学 36: 184-191.
参考文献
[編集]Hall, Jhon E. 著、石川義弘 訳『ガイトン生理学』(13版)エルゼビア・ジャパン、2018年3月20日。ISBN 9784860347741。
関連文献
[編集]- . Subcommittee of Professional Public Education of the American Heart Association Council on High Blood Pressure Research“Recommendations for blood pressure measurement in humans and experimental animals: Part 1: blood pressure measurement in humans: a statement for professionals from the Subcommittee of Professional and Public Education of the American Heart Association Council on High Blood Pressure Research”. Hypertension 45 (1): 142–161. (January 2005). doi:10.1161/01.HYP.0000150859.47929.8e. PMID 15611362.






